GIỚI THIỆU
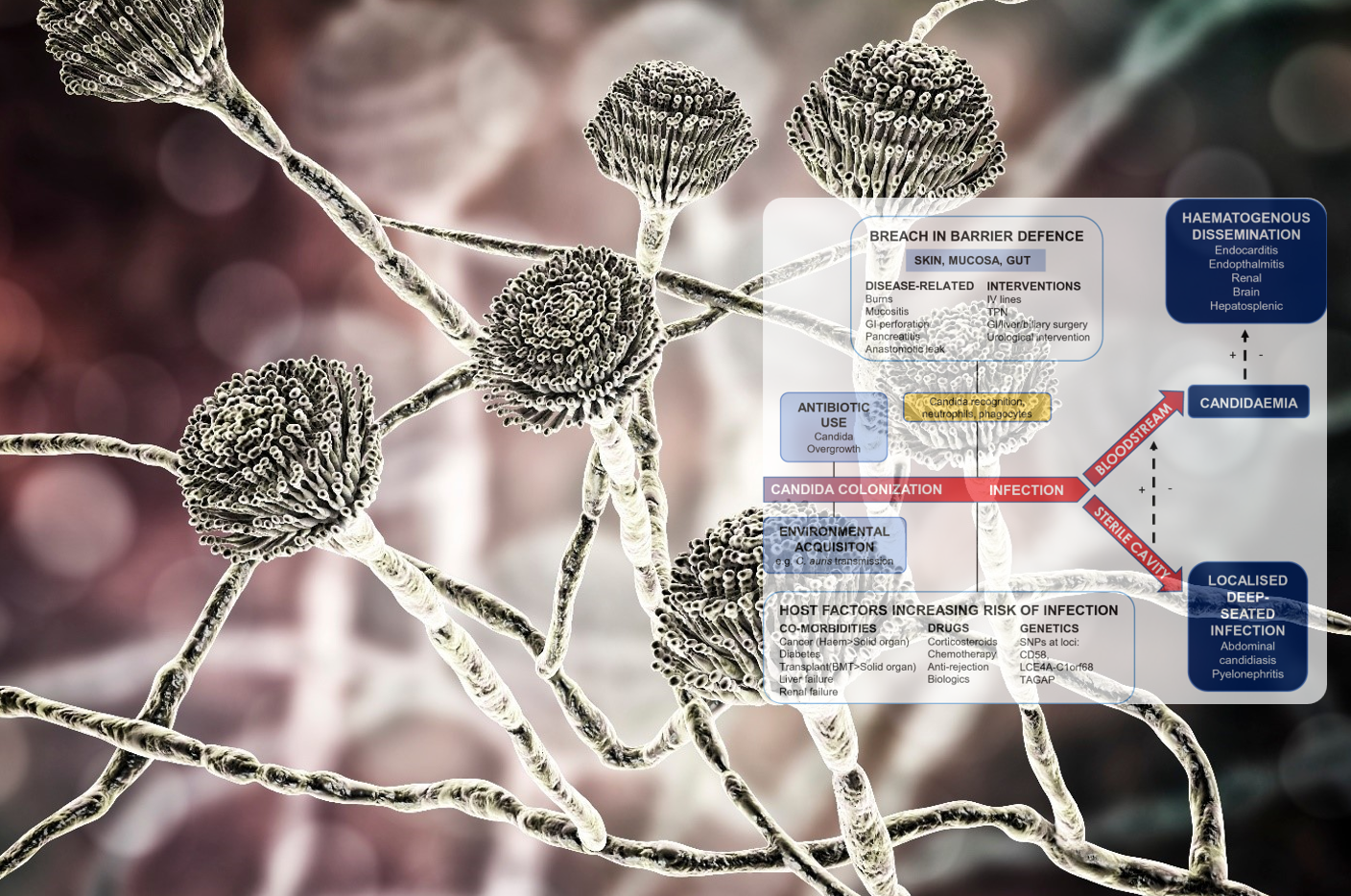
Nhiễm Candida được xếp hàng đầu trong nhiễm nấm xâm lấn, xếp thứ 2 là Aspergillus và cuối cùng là các loại nấm khác.Tiêu chuẩn vàng trong xác định nhiễm nấm xâm lấn là cấy máu (tìm Candida dương tính < 50%, dương tính với Aspergillus hầu hết là ngoại nhiễm) hoặc dịch vô khuẩn(dịch màng phổi, dịch não tủy, dịch ổ bụng,.) dương tính hoặc sinh thiết mô (khó thực hiện). Cho nên, khó đạt được chẩn đoán xác định. Vì vậy, trên lâm sàng việc ra quyết định điều trị kháng nấm theo kinh nghiệm thường được xem xét ở nhóm bệnh nhân có nguy cơ cao với sốt kéo dài (không tìm được ổ nhiễm khuẩn hoặc có ổ nhiễm khuẩn đã được dùng kháng sinh thích hợp) hoặc sốt kéo dài trên bệnh nhân có 1 trong 3 yếu tố:
- Chỉ số CCI (+)
- Candida score (+)
- Nguyên tắc dự đoán Ostrosky-Zeichner 2007 (+)
- Giảm BC hạt(nhất là kéo dài > 10 ngày)
- Khuẩn lạc Candida (chỉ số khuẩn lạc colonisation index > 0,5)
- Viêm tụy hoại tử
- Thủng tạng rổng
- Suy thận cấp
- Nhiễm khuẩn huyết
- Bệnh lý huyết học ác tính
- APACHE II > 20
- ĐTĐ
- Tuổi cao
- Thuốc ức chế miễn dịch: Corticoid
- Kháng sinh phổ rộng
- Dinh dưỡng tĩnh mạch hoàn toàn
- Catheter tĩnh mạch trung tâm
- Thở máy
- Phẫu thuật lớn: cắt u ổ bụng
- Rò miệng nối đường tiêu hóa
- Hóa trị liệu ung thư
- Lọc máu
Chẩn đoán nhiễm nấm Candida xâm lấn rất khó khăn do:
- Triệu chứng lâm sàng không đặc hiệu
- Tiêu chuẩn vàng là cấy máu dương tính (tỷ lệ thấp ~ 25-40%) và giải phẫu bệnh (khó thực hiện).
- Các xét nghiệm không nuôi cấy giúp ích cho chẩn đoán nhưng chưa có ở Việt Nam như: tìm thành phần tế bào nấm, kháng thể trong máu (B-D-glucan), Mannan, anti-mannan và tìm DNA của nấm trong máu (PCR).
- Sốt
- Rối loạn chức năng đa cơ quan
- Sốc
- Tối thiểu 2 SET, mỗi SET 2 chai: 1 chai hiếu khí + 1 chai kỵ khí
- Môi trường nuôi cấy CHROMagarTM Candida
- Tổng lượng máu: 40 mL
- Tần suất cấy trên nhóm bệnh nhân nguy cơ: cách ngày, 2 lần/ tuần
- Dùng chai cấy máu sản xuất riêng cho nấm (1 SET 2 chai cấy nấm chuyên dụng, 1-5 mL/chai, ở 2 vị trí).
- Tỷ lệ cấy nấm dương/ cấy máu đúng cách > 40%
- Nấm mọc trong chai, dương tính thường sau 2 ngày
- Cấy máu dương: Nấm là tác nhân gây bệnh thật sự, không phải ngoại nhiễm
- Cấy máu âm tính: sau 12-25 ngày máy không báo dương tính.
Lưu ý: Hầu hết các trường hợp cấy máu dương tính với Aspergillus là ngoại nhiễm (sai sót trong việc lấy mẫu, tạp nhiễm từ môi trường).
- Cấy/ soi các vị trí nấm thường lưu trú 2 lần/ tuần
- Các vị trí không vô trùng: đàm/ dịch hút khí phế quản, nước tiểu, phân, sang thương da,..
- Cách tính điểm CCI = số vị trí dương tính nấm Candida / số vị trí cấy
- CCI > 0.5: có ý nghĩa
- Cấy bệnh phẩm vô trùng (mô sinh thiết, dịch màng phổi, dịch não tủy,..) dương tính với nấm là tiêu chuẩn chẩn đoán xác định.
- Cấy bệnh phẩm không vô trùng (đờm, dịch rửa phế quản,..) tìm Aspergillus dương tính đồng thời kèm 1 kết quả khác như galactomannan, soi trực tiếp dương tính,.. giúp chẩn đoán xác định. Ngược lại, thực hiện CCI như trên.
| Xét nghiệm | Bệnh phẩm | Ưu điểm | Nhược điểm |
|---|---|---|---|
| MANAN & ANTI-MANAN | Huyết thanh, huyết tương (EDTA), dịch não tủy | Tăng độ nhạy khi phối hợp với Candida score | Dương tính khi các vị trí ngoại biên có mật độ Candida dày |
| β-D glucan | Huyết thanh, huyết tương (EDTA) | Marker cho nhiều loại nấm | Không phân biệt được Candida và một số nấm khác. Dương tính giả khi dùng các chế phẩm máu và kháng sinh beta-lactam |
| PCR | máu (EDTA) | Nhanh | Đắt tiền, không bao phủ tất cả các loại nấm |
- Kháng nguyên mannan và kháng thể anti-mannan: mannan là kháng nguyên polysaccharide trên thành tế bào Candida được giải phóng vào máu, đặc hiệu cho nấm Candida.
- β-D-Glucan: là thành phần cấu tạo vách tế bào của nấm Candida, Aspergillus, Pneumocystis jirovecii và một số vi nấm khác, vì thế không đặc hiệu. Tuy nhiên β-D-Glucan có giá trị trong chẩn đoán nhiễm Candida xâm lấn mô sâu mà không kèm nhiễm Candida máu, đặc biệt nếu dương tính 2 lần liên tiếp. β-D-Glucan dương tính giả trong một số trường hợp như truyền các chế phẩm của máu, lọc máu, dùng gạc phẫu thuật có chứa glucan, dùng kháng sinh piperacillin tazobactam, ampicillin-clavulante…
- Galactomannan là một kháng nguyên polysaccharide tồn tại chủ yếu trong vách tế bào của các loài Aspergillus được sử dụng nhiều nhất trong chẩn đoán Aspergillus thông qua xét nghiệm miễn dịch enzym (ELISA). Galactomannan dương tính 2 lần liên tiếp trong huyết thanh hoặc trong dịch rửa phế quản hoặc dương một lần kèm với Lateral flow device (LFD), Beta D glucan, PCR Aspergillus, kháng thể kháng Aspergillus dương tính … giúp chẩn đoán xác định. Galactomanan dương ở điểm cắt 0,5 có độ nhạy cao, nhưng dương tính ở điểm cắt 1 có độ đặc hiệu cao.
- PCR là xét nghiệm được kỳ vọng nhất hiện nay trong chẩn đoán sớm nhiễm Candida xâm lấn. T2 Candida: là PCR chẩn đoán Candida có kết quả sau 3 – 4 giờ có độ chính xác cao. PCR Aspergillus dương 2 lần giúp chẩn đoán xác định.
- Là lựa chọn cho nhiễm candida, Aspergillus mô sâu
- Nhuộm và quan sát dưới kính hiển vi
- Thường khó thực hiện
Việc điều trị bằng thuốc kháng nấm song song với việc kiểm soát nguồn nhiễm: loại bỏ (hoặc đặt lại) catheter(CVC, Art line,..)/ thông tiểu/ ống nối khí quản/ ống thông dạ dày,.., phẫu thuật dẫn lưu ổ nhiễm, cắt lọc loại bỏ tổ chức hoại tử/ dị vật,..
Được tiến hành khi chưa có kết quả vi sinh (nuôi cấy) hoặc sinh thiết mô, hoặc lâm sàng vẫn còn nghi ngờ khi kết quả vi sinh/ sinh thiết (âm tính).
Chẩn đoán nhiễm nấm Candida xâm lấn theo kinh nghiệm trên lâm sàng thường dựa vào:Cụ thể về 3 yếu tố:
Một cách tiếp cận khác của nguyên tắc dự đoán với tiêu chuẩn là: Bệnh nhân nằm ICU ≥ 4 ngày với nhiễm trung huyết (SEPSIS) + CVC + thở máy kèm ít nhất 1 trong các tiêu chuẩn sau:
- Sốt kéo dài không tìm ra ổ nhiễm trên các bệnh nhân nguy cơ cao(xem ở trên) hoặc
- Sốt kéo dài dù đã dùng kháng sinh thích hợp để điều trị ổ nhiễm trên các bệnh nhân nguy cơ cao hoặc
- Sốt kéo dài trên bệnh nhân có 1 trong 3 yếu tố sau: chỉ số khuẩn lạc CCI (+), thang điểm candida (+), quy tắc tiên đoán (+).
- Chỉ số khuẩn lạc CCI (số vị trí có khuẩn lạc/ tổng số vị trí được lấy) > 0,5
- Nên thực hiện ít nhất 2 lần/ tuần, tại 2 - 3 vị trí: họng/phế quản, dạ dày, nước tiểu, phân, mô da tổn thương,..
- Thang điểm Candida: ≥ 3 điểm
- Phẫu thuật khi nhập ICU(phẫu thuật lớn) = 1 điểm
- Dinh dưỡng hoàn toàn tĩnh mạch = 1 điểm
- Sepsis nặng = 2 điểm
- Hiện diện khúm Candida ở nhiều vị trí ( ≥ 2 vị trí) = 1 điểm
- Nguyên tắc dự đoán Ostrosky-Zeichner 2007: ít nhất 1 tiêu chí chính + 2 tiêu chí phụ
- Tiêu chí chính:
- Kháng sinh toàn thân
- Catheter tĩnh mạch trung tâm (CVC)
- Tiêu chí phụ:
- Dinh dưỡng tĩnh mạch toàn phần (có lipid) (từ 1 đến 3 ngày)
- Lọc máu (từ 1 đến 3 ngày)
- Trãi qua phẫu thuật lớn (trong vòng 7 ngày)
- Viêm tụy (trong vòng 7 ngày)
- Coriticosteroid (trong vòng 7 ngày trước đó đến 3 ngày) hoặc thuốc UCMD khác (trong vòng 7 ngày)
- Tiêu chí chính:
Một cách tiếp cận khác của nguyên tắc dự đoán với tiêu chuẩn là: Bệnh nhân nằm ICU ≥ 4 ngày với nhiễm trung huyết (SEPSIS) + CVC + thở máy kèm ít nhất 1 trong các tiêu chuẩn sau:
- Dinh dưỡng tĩnh mạch toàn phần (có lipid) từ 1 đến 3 ngày
- Lọc máu từ 1 đến 3 ngày
- Phẫu thuật lớn trong vòng 7 ngày
- Viêm tụy trong vòng 7 ngày
- Sử dụng thuốc ức chế miễn dịch hoặc Corticosteroid trong vòng 7 ngày
Echinocandin là lựa chọn ưu tiên. Lựa chọn thay thế Amphotericin B dạng lipid (khi kháng với các thuốc kháng nấm khác) hoặc Fluconazole (trong trường hợp bệnh nhân không nặng và nhiễm loại Candida không kháng với fluconazole) và chờ định danh, khi BN ổn định cân nhắc chuyển sang fluconazole hoặc voriconazol nếu nhạy.
- Kháng nấm đồ với azole: cần chỉ định cho tất cả các chủng Candida phân lập được.
- Kháng nấm đồ với echinocandin nên làm ở bệnh nhân trước đó đã được điều trị bằng echinocandin và bệnh nhân nhiễm C. glabrata hoặc C. parapsilosis.
Fluconazol và chờ định danh, nếu đáp ứng tốt thì kéo dài thêm 14 ngày kể từ khi cấy máu lần đầu tiên âm tính, nếu không đáp ứng tốt chuyển sang nhóm Echinocandin(caspofungin)
Bắt đầu với nhóm Echinocandin(micafungin, caspofungin, anidulafungin) hoặc Amphotericin dạng lipid (trong trường hợp đã được điều trị với Echinocandin > 4 tuần). Nếu đáp ứng tốt tốt kéo dài thêm 14 ngày kể từ khi cấy máu lần đầu âm tính, có thể chuyển sang Fluconazol hoặc voriconazol nếu bệnh nhân ổn đinh và nấm còn nhạy với thuốc. Thất bại, chuyển sang nhóm khác.
Dựa vào kháng nấm đồ để lựa chọn thuốc phụ hợp theo MIC, có thể tham khảo lựa chọn thuốc theo loại nấm Candida dưới đây
Tất cả các loài Aspergillus đều đề kháng tự nhiên với fluconazole và ketoconazole do có sự thay thế acid amin ở 14-α sterol demethylase A mã hoá cho CYP51A. Ngoài hai azole này, hầu hết các Aspergillus được coi là nhạy cảm tự nhiên với các azole khác.
| Nấm Candida | Thuốc |
|---|---|
| C. albicans | Fluconazole |
| C. parapsilosis | Fluconazole |
| C. tropicalis | Fluconazole |
| C. glabrata | Echinocandin, hoặc Fluconazole liều cao |
| C. krusei | Echinocandin, Voriconazole |
| C. auris | Amphotericin B dạng lipid(LFAMB - lipid formulation of amphotericin B), Echinocandin |
| Loại kháng nấm | Cách sử dụng |
|---|---|
| Caspofungin | Tấn công 70mg Duy trì: 50mg/ ngày |
| Micafungin | 100-150mg/ ngày, tiêm TM |
| Anidulafungin | Liều tải 200mg, sau đó duy trí 100mg/ ngày |
| Fluconazol | Liều tấn công 800mg(12mg/kg) Duy trì: 400mg(6mg/kg) |
| Itraconazol | 200mg/12h x 4 liều, TTM, sau đó 200mg/ngày x 12 ngày, TTM trong 1 giờ. |
| Voriconazol | 6mg/kg Tiêm TM/ mỗi 12 giờ trong 1 ngày, sau đó 4mg/kg tiêm TM mỗi 12 giờ. Liều uống: 200mg mỗi 12 giờ. |
| Posaconazole | 300mg / ngày |
| Isavuconazole | 200mg / mỗi 8 giờ x 6 liều đầu, sau đó 200mg/ngày |
| Amphotericin B(dạng desixycholate) | Liều đầu 0,1-0,3mg/kg/ngày, tăng liều 5-10mg/ngày tới liều 0,5-1mg/kg/ngày. TTM |
| Liposomal AmB | 3-5mg/kg/ngày, Tiêm TM |
| AmB lipid complex | 5mg/kg/ngày, Tiêm TM |
| Fluconazole cho Candida | |
|---|---|
| MIC ≤ 2 µg/L | liều 400 mg / ngày có hiệu quả |
| MIC 4-8 µg/L | liều 800 mg / ngày có hiệu quả |
| MIC ≥ 8 µg/L | không dùng Fluconazole |
| Echinocandin (caspofungin, anidulafungin, micafungin) cho Candida | |
| MIC ≤ 2 µg/L | đảm bảo hiệu quả diệt nấm 98-99%, tương quan có ý nghĩa với hiệu quả điều trị |
| Amphotericin | |
| MIC ≤ 1 µg/L | Chứng minh hiệu quả điều trị với nhiều loại nấm Candida |
- Bệnh nhân > 125 kg: 200mg / 24 giờ nếu chủng Candida có MIC 0.016 µg/mL. 300mg / 24 giờ nếu chủng Candida có MIC 0.032 µg/mL. Liều tải gấp đôi liều duy trì nói trên.
- Nhiễm C. albicans: 150 mg / 24 giờ cho bệnh nhân ≤ 115 kg, 200 mg / 24 giờ cho bệnh nhân > 115 kg.
- Nhiễm C. glabrata: 200 mg / 24 giờ cho bệnh nhân ≤ 115 kg
- Bệnh nhân lọc máu liên tục (CRRT): tăng liều 150 - 200 mg/ 24 giờ.
- Bệnh gan: không cần chỉnh liều
| Nhóm thuốc | Thuốc | Micafungin | Caspofungin |
|---|---|---|---|
| Kháng khuẩn | Rifampicin | ✅ | |
| Corticosteroid | Dexamethasone | ✅ | |
| Ức chế miễn dịch | Cyclosporine | ✅ | |
| Tacrolimus | ✅ | ||
| Sirolumus | ✅ | ||
| Kháng nấm | Itraconazole | ✅ | |
| Chẹn kênh canxi | Nifedipine | ✅ | |
| Chống co giật | Carbamazepine | ✅ | |
| Phenytoin | ✅ | ||
| Ức chế men sao chép ngược nucleotide | Nevirapine | ✅ | |
| Efavirenz | ✅ |
- Bệnh nhân ICU có nhiều yếu tố nguy cơ: cần nhiều thiết bị xâm lấn để theo dõi và hỗ trợ cơ quan, nhiễm trùng cộng đồng/ bệnh viện dẫn tới sử dụng nhiều kháng sinh phổ rộng và liều cao, ức chế miễn dịch do bệnh hoặc sử dụng thuốc. Do đó, nhiều nguy cơ nhiễm nấm máu, có thể bị nhiều đợt.
- Nhóm Echinocandin là nhóm thuốc được khuyến cáo điều trị theo kinh nghiệm cho những bệnh nhân nghi ngờ nhiễm Candida xâm lấn.
- Micafungin đã được chứng minh trên lâm sàng là thuốc có hiệu quả tương đương Caspofungin và ít tác dụng phụ.
- Tình hình kháng thuốc của các vi nấm có xu hướng ngày càng tăng.
- Nắm được sự phân bố của các vi nấm và cập nhật tình hình kháng thuốc hàng năm sẽ giúp ích cho việc lựa chọn kháng nấm hợp lý, cải thiện tử vong và kháng thuốc.
TÀI LIỆU THAM KHẢO